Костный мозг: зачем нужна пересадка костного мозга и как стать донором
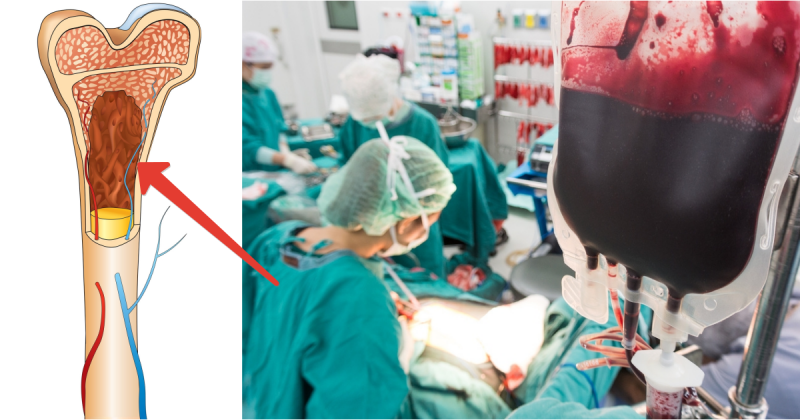
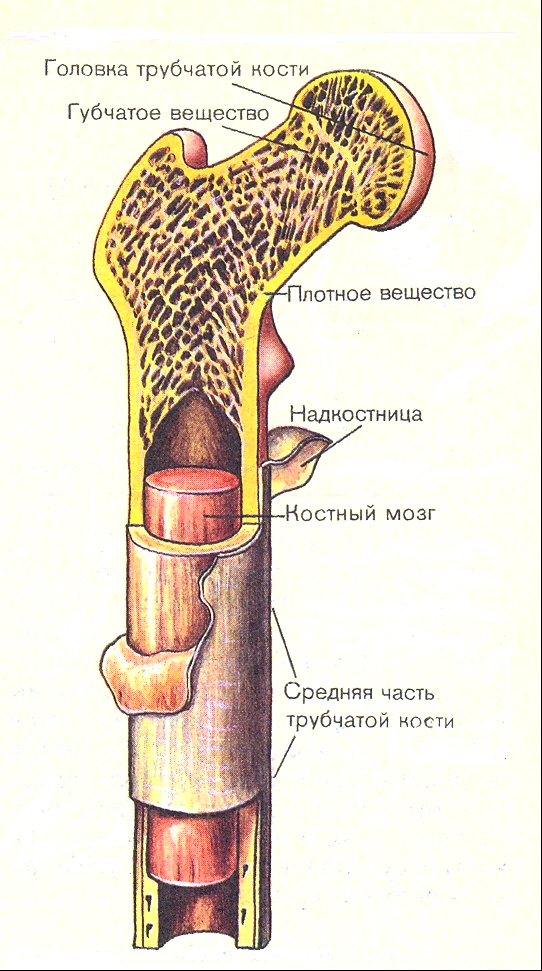
Костный мозг — это мягкая ткань, расположенная внутри костей.
В костном мозге человека образуются новые клетки крови взамен отмирающих — эритроциты, лейкоциты и тромбоциты. После созревания они попадают в кровь и циркулируют по организму.
В медицине принято разделять красный костный мозг и желтый костный мозг.
Красный— отвечает за производство клеток крови.
Желтый— скопление пассивных жировых клеток, которые могут при необходимости преобразовываться в стволовые. Он играет роль некого «резерва».
Стволовые клетки уникальны тем, что способны самообновляться и превращаться в клетки разных органов и тканей. Гемопоэтические клетки, содержащиеся в костном мозге, отвечают как раз за процесс кроветворения.
Почему костный мозг называется мозгом?
Костный мозг никак не связан с головным или спинным. Есть версия, что он получил название от глагола «мозжить» — «толочь до раздробления», «плющить» из-за своей мягкой консистенции. В английском языке костный мозг называют Bone marrow, а головной — brain. Нетрудно заметить, что эти слова не имеют ничего общего.
Пересадка костного мозга. Зачем и кому она нужна?
Поскольку из клеток костного мозга развиваются все клетки крови, их можно пересаживать от здоровых людей тем, у кого есть такие заболевания, как рак крови.
Выявить эти заболевания можно при помощи пункции костного мозга — небольшого прокола с забором материала на анализ.
Больному вводят здоровые стволовые клетки, которые постепенно восстанавливают образование крови в организме. В 1990 году американские врачи Эдвард Донналл Томас и Джозеф Мюррей получили Нобелевскую премию за это открытие.
Эта процедура может быть необходима при высоких дозах химиотерапии. Дело в том, что химиотерапия воздействует не только на опухоль, но и на здоровые органы и клетки. Одним из самых уязвимых является как раз костный мозг. Чтобы пациента не погубило агрессивное лечение, ему может потребоваться пересадка костного мозга.
Существует два вида трансплантации костного мозга: аутологичная и аллогенная.
При аутологичной трансплантации пациенту пересаживают его собственные заранее заготовленные и замороженные клетки, а при аллогенной— больному (реципиенту) пересаживают клетки донора.
Как стать донором костного мозга и кто может это сделать?
Стать донором костного мозга может дееспособный человек от 18 до 55 лет, никогда не болевший гепатитом В или С, малярией, туберкулезом, онкологией, диабетом, психическими расстройствами и не являющийся носителем ВИЧ.
Аллогенные трансплантации бывают трех видов, в зависимости от того, кто дает свои клетки: совместимый родственный, совместимый неродственный и частично совместимый родственный донор. С вероятностью 25% совместимыми донорами для человека могут стать его родные братья или сестры — когда нужен донор именно их обследуют первыми.
Но стать донором костного мозга не так просто, ведь вероятность, что костный мозг донора подойдет пациенту — один к десяти тысячам. Если речь идет о родственниках, то шанс выше.
Чтобы стать донором и быть зачисленным в специальный регистр, нужно пройти процедуру типирования. При типировании у потенциального донора берут 5-10 миллилитров крови из вены, чтобы определить фенотип — особую генетическую формулу, которую заносят в специальный регистр. С помощью фенотипа можно выявить, с кем из реципиентов у донора возникнет совместимость тканей. На сайте «Русфонда» есть список лабораторий, где можно сдать кровь, чтобы попасть в Национальный регистр.
В регистре все имена потенциальных доноров зашифрованы особым образом и не могут быть раскрыты.
Может случиться и так, что донорские клетки не подойдут для пересадки никому.
Одна из главных проблем пересадки костного мозга в России — малое количество доноров в регистре — около 90 тысяч человек. Для сравнения: в США их около 10 миллионов, а в Германии — около 7 миллионов.
Вероятность, что человек сможет найти подходящего донора в российском регистре крайне мала, поэтому пациентам приходится обращаться в международные. «В российском регистре поиск донора стоит 150-300 тысяч рублей, а в зарубежных — 18 тысяч евро. Государство такой поиск не оплачивает, оплачивают фонды», — писал сайт «Такие Дела».
Есть и другая проблема: практически невозможно найти донора для представителей малочисленных народов, чьи предки веками жили обособленно, например, на Кавказе.
Как происходит пересадка костного мозга?
Если подходящий донор найден, то за неделю до пересадки больному проводят процедуру кондиционирования — высокодозную химиотерапию. Кондиционирование нужно, чтобы уничтожить как можно большее число опухолевых клеток и подавить иммунитет, дабы снизить риск отторжения донорских клеток. Затем пациенту переливают клетки донора — эта процедура похожа на переливание крови.
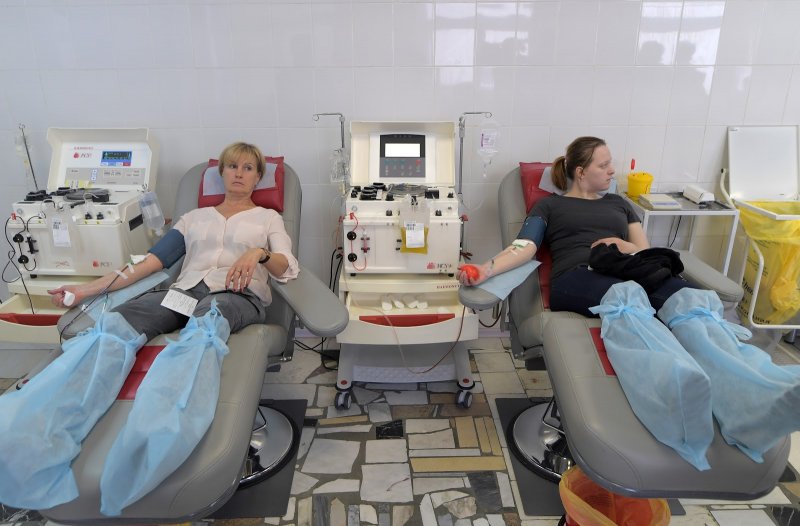
Существует два способа взять у донора стволовые клетки: можно пожертвовать небольшое количество костного мозга из тазовой кости под наркозом. Эта процедура занимает около получаса. Другой способ — сдать клетки из периферической крови. Донор выпивает специальный препарат, который заставляет стволовые клетки выйти из костей в кровь, а затем сдает кровь из вены. Кровь из вены проходит через специальный прибор, который отделяет стволовые клетки, а затем возвращает кровь обратно в кровеносную систему. Процедура длится около пяти часов - долго, но зато без наркоза.
Через две-четыре недели врачи проверяют, прижились ли клетки и появились ли в крови пациента новые лейкоциты, эритроциты и тромбоциты.
В течение пары дней после процедуры донор может чувствовать легкое недомогание и снижение гемоглобина из-за забора крови. Примерно через две недели костный мозг донора полностью восстанавливается.
Осложнения при пересадке костного мозга. «Трансплантат против хозяина»
К сожалению, донорские клетки приживаются не всегда. Случается, что пересаженные донорские клетки производят лимфоциты, которые реагируют на ткани нового хозяина враждебно, поражая кожу, слизистые оболочки, кишечник и печень. Такая реакция называется «трансплантат против хозяина» (РТПХ). Эта реакция лечится препаратами, угнетающими иммунитет, из-за чего больной становится уязвим перед любыми вирусами. Иногда при развитии отторжения больному дополнительно вводят донорские клетки или ищут другого донора. При этом вероятность летального исхода для пациента составляет примерно 50%.






0 комментариев