Панкреатит
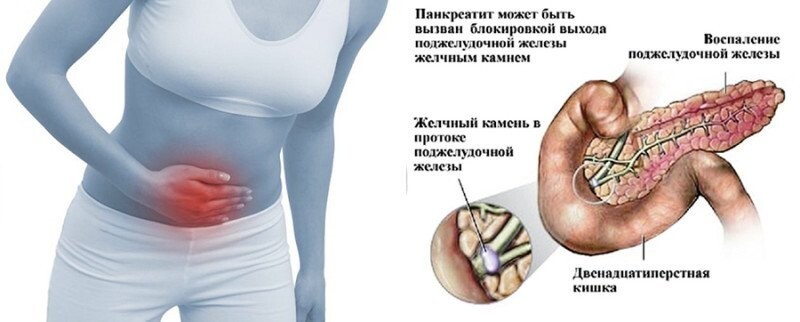
В норме поджелудочная железа выполняет две важные функции. Во-первых, поджелудочная железа вырабатывает ферменты, которые, попадая в тонкий кишечник, активируются и участвуют в переваривании белков, жиров и углеводов. Во-вторых, этот орган вырабатывает гормон инсулин, который регулирует уровень глюкозы в крови. Если вследствие различных причин ферменты поджелудочной железы начинают активироваться еще внутри органа, происходит переваривание самой железы и развивается воспалительный процесс.
Различают две формы панкреатита: острый и хронический панкреатит.
Острый панкреатит
Чаще всего встречается у полных женщин в возрасте от 30 до 60 лет. Начало заболевания характеризуется острой опоясывающей болью в верхней части живота, чаще всего после употребления алкоголя или жирной пищи. Боль может быть легкой, терпимой или очень сильной с иррадиацией в лопатку или грудину. Болевые ощущения могут быть настолько сильными, что в некоторых случаях у пациента может развиться шок или коллапс. Наблюдается тошнота, рвота, нарушение стула. Вследствие затрудненного оттока желчи кожа и склеры принимают желтоватую окраску. Иногда возможен цианоз кожных покровов живота и передней брюшной стенки. Наблюдаются симптомы интоксикации, язык при остром панкреатите сухой и обложен налетом.
В начале заболевания наблюдается вздутие живота, брюшная стенка при этом остается мягкой. С развитием и прогрессированием острого панкреатита наблюдается мышечное напряжение и симптомы раздражения брюшины.
Острый панкреатит может закончиться выздоровлением или перейти в хроническую форму. Особо тяжелые случаи острого панкреатита могут закончиться летальным исходом.
Хронический панкреатит
Различают несколько форм заболевания: рецидивирующий панкреатит, латентный, псевдогуморозный и склерозирующий панкреатит.
Болевые ощущения при хроническом панкреатите различной интенсивности, приступообразны или постоянны. Основная локализация боли – в верхней части брюшной стенки с иррадиацией в спину, грудную клетку (левую часть), нижнюю часть живота. Спровоцировать возникновение боли может жирная тяжелая пища, прием алкогольных напитков, стрессы и другие факторы. Развитие хронического панкреатита характеризуется тошнотой, потерей аппетита, вздутием живота, нарушением стула, иногда рвотой. Возможна желтуха из-за нарушения оттока желчи.
Хронический панкреатит характеризуется периодами ремиссии и обострения. С течением заболевания периоды обострения становятся все чаще, возможно развитие кишечных расстройств, нарушения нормального пищеварения, снижение массы тела. Возможно развитие сахарного диабета. Он часто дает осложнения, среди которых желудочные кровотечения, рак, кисты и абсцессы, поражение печени, сахарный диабет, энтероколит.
Симптомы острого панкреатита
Поджелудочная железа — не очень крупный орган, однако, она выполняет важнейший функции в организме человека, самые главные из которых — секреция пищевых ферментов для нормального пищеварения и выработка инсулина, дефицит которого приводит к такому серьезному заболеванию как сахарный диабет. Что происходит при воспалении железы? В период острого панкреатита, симптомы развиваются как при сильном отравлении.
Ферменты, вырабатываемые поджелудочной железой, задерживаются в ней или ее протоках, и начинают разрушать саму железу, а попадая в кровь вызывают симптомы общей интоксикации:
Боль. Это самый выраженный симптом, боль при панкреатите обычно очень интенсивная, постоянная, характер болевых ощущений описывается больными как режущий, тупой. При несвоевременном оказании медицинской помощи и снятию боли у пациента может произойти болевой шок. Локализуется боль под ложечкой, подреберье либо справа, либо слева, в зависимости от места поражения железы, в случае, когда воспаляется весь орган, то боль носит опоясывающий характер.
Высокая температура, низкое или наоборот высокое давление. При стремительном развитии воспалительного процесса, самочувствие пациента быстро ухудшается, может подняться температура до высоких цифр, а также снизиться или подняться артериальное давление.
Цвет лица. При панкреатите у больного заостряются черты лица, сначала становится бледными кожные покровы, постепенно цвет лица приобретает серо-землистый оттенок.
Икота, тошнота. Также панкреатиту свойственны такие симптомы, как сухость во рту, икота, отрыжка и тошнота.
Рвота. Приступы рвоты с желчью не приносят больному облегчения. Поэтому при начале острого периода ни о каком приеме пищи речи не идет, голодание в случае острого панкреатита является главным условием успешного дальнейшего лечения.
Диарея или запор. Стул при остром панкреатите чаще всего пенистый, частый со зловонным запахом, с частицами не переваренной пищи. Рвота может быть и съеденной пищей (когда рвет желудочным содержимым в начале приступа), затем появляется желчь из 12 перстной кишки. Однако, бывают и наоборот запоры, вздутие, затвердение мышц живота, что может быть самым первым сигналом начинающегося острого приступа панкреатита.
Одышка. Одышка обусловлена также потерей электролитов при рвоте. Больного беспокоит постоянная одышка, липкий пот, появляется обильный желтый налет на языке.
Вздутие живота. Желудок и кишечник во время приступа не сокращаются, поэтому при осмотре врач определяет сильное вздутие живота, при пальпации не определяется напряжение мышц живота.
Синюшность кожи. Вокруг пупка или на пояснице могут появится синюшные пятна, придающие кожным покровам мраморный оттенок, в области паха цвет кожи может приобретать сине-зеленый оттенок. Это объясняется тем, что из воспаленной железы кровь может проникать под кожу живота.
Желтушность склер, кожи. При склерозирующей форме панкреатита может возникнуть механическая желтуха, которая появляется вследствие сдавливания части общего желчного протока уплотненной тканью железы.
При таких симптомах панкреатита у человека с каждой минутой состояние ухудшается, медлить в таки случаях нельзя и следует как можно скорее вызвать «скорую помощь».
Симптомы хронического панкреатита
Хронический панкреатит может некоторое время протекать бессимптомно или маскироваться под другие заболевания органов брюшной полости. В данном случае точный диагноз может поставить лишь врач.
Основные симптомы классического хронического панкреатита следующие:
1. Боль в животе. Она без четкой локализации, иррадиирует в спину, может быть опоясывающей:
при частичной или полной закупорке просвета протока — возникает после еды, приступообразная, купируется панкреатином или антисекреторными препаратами;
в результате воспаления — не зависит от приема пищи, иррадиация от эпигастрия в область спины, проходят после приема анальгетиков;
из-за дефицита ферментов поджелудочной железы — боли преимущественно распирающего характера, связаны с повышенным газообразованием.
2. Признаки внешнесекреторной (экзокринной) недостаточности. Она развивается вследствие нарушения пищеварения и всасывания необходимых веществ из кишечника. Для нее характерны:
расстройства стула (до 6 раз в сутки),
зловонный, жирный кал (стеаторея),
тошнота, рвота,
похудание,
вздутие живота, метеоризм,
урчание в животе, отрыжка,
симптомы дефицита различных минералов и витаминов.
3. Интоксикационный синдром. В данном случае появляются:
общая слабость,
снижение аппетита,
тахикардия,
повышение температуры,
снижение артериального давления.
4. Биллиарная гипертензия. Основные характеристики синдрома:
механическая желтуха,
на УЗИ: увеличение головки поджелудочной, сдавление холедоха.
5. Эндокринные нарушения. Встречаются у 1/3 пациентов:
кетоацидоз,
сахарный диабет,
склонность к гипогликемии.
При хроническом панкреатите может наблюдаться симптом Тужилина — появление ярко-красных пятен в области живота, спины, груди, которые представляют собой аневризмы и не исчезают при надавливании.
Что делать при приступе панкреатита?
Запрещено принимать какую-либо пищу. Причем воздержаться от еды следует на 3 суток. Это необходимо сделать, чтобы остановить выработку ферментов, усиливающих воспалительную реакцию и боли. Можно пить воду без газа и добавок.
На эпигастральную область прикладывают холод – это позволяет снизить интенсивность болей, немного убрать отек и воспаление. Лучше всего, если вместо льда будет использована грелка, наполненная холодной водой.
Больной должен находиться в постели и в полном покое. Это позволит уменьшить приток крови к больному органу, а значит снизит воспаление.
Разрешенные препараты для самостоятельного приема – Дротаверин, Спазмалгон, Но-шпа и Максиган. Их можно выпить до приезда бригады скорой помощи. Между тем, вызвать врачей необходимо даже в том случае, если больной не уверен, что у него приступ острого панкреатита. Ведь эта патология опасна тем, что на какое-то время может затихнуть, а затем стремительно рецидивировать.
Особенно часто стремительный рецидив возникает при некрозе органа. Поэтому родным так важно, чтобы больной (даже несмотря на его протесты) прошел комплексное обследование.
Три главных слова в лечении больного с острым панкреатитом – это Покой, холод и голод. Именно они являются правилами первой помощи при приступе.
Прием любых пищеварительных ферментов способен лишь усилить патологический процесс. Облегчить состояние способны блокаторы протонной помпы, в частности, Рабепразол и Омепразол.
Если известно, что больной перед возникшим приступом подвергался хотя бы одному из факторов-провокаторов воспаления (прием алкоголя, переедание, травма и т. д.), то скорую помощь необходимо вызывать без промедления.
Последствия
Первое, с чем сталкивается пациент, переживающий острую форму панкреатита — сильнейшая боль, терпеть которую невыносимо. В это время в железе происходит следующее.
Расщепляются и распадаются ткани поджелудочной и соседствующих с ней органов.
Все органы и системы, имеющие контакт с ферментами, повреждаются.
Ферменты, которые находятся в состоянии активности и не могут при этом пройти в кишечник, поглощают (переваривают) любые ткани, которые найдут.
Затем «агрессивные» ферменты по кровотоку расходятся по всему телу, унося с собой и поврежденные клетки поджелудочной.
Воспалительный процесс в данной ситуации способен начаться в любой момент и в любом органе, даже в головном мозге.
Может развиться полиорганная недостаточность, при которой токсины захватывают весь организм, распространяясь по крови.
В подобной клинической ситуации жизнь пациента ставится под угрозу, если не принять необходимые меры немедленно.
Может развиться сепсис.
Возникнуть кровотечение в органах.
Образоваться перитонит.
Пациент может впасть в состояние шока.
Вероятен летальный исход.
Но абсолютной ошибкой будет считать, что хроническая форма опасности не представляет. Во-первых, хронический недуг сам по себе может являться осложненной острой формой, если не соблюдать рекомендации или не получить достаточное лечение. Во-вторых, при хронике раздражающие и повреждающие организм факторы присутствуют в нем постоянно. Железа, хоть и медленнее, но все равно разрушается. Это вызывает повторные приступы, в том числе и острые. В-третьих, хронический процесс воспаления в поджелудочной является благоприятным фоном для диабета и онкологии, сепсиса и кишечной непроходимости, почечной недостаточности, проблем с печенью, гнойных образований, тромбоза селезенки и панкреонекроза.
Диагностика
Диагностировать это заболевание, как правило, несложно, так как его симптомы практически всегда ярко выражены. Но все же врач для назначения адекватного лечения должен обязательно определить форму заболевания. Для этого целесообразно проведение лапароскопии – метода, позволяющего осмотреть с помощью специального инструмента брюшную полость изнутри.
При подозрении на острый панкреатит проводятся некоторые лабораторные анализы. Это общее исследование крови, анализ мочи, биохимические исследования. Аналогичные анализы проводятся при подозрении на хронический панкреатит. Однако биохимические исследования важно проводить в период обострения заболевания. Проводится также специальное исследование кала.
Лечение острого панкреатита
При остром панкреатите лечение возможно только в условиях стационара, под наблюдением квалифицированных специалистов, это считается очень опасным состоянием. При подозрении на острый панкреатит следует срочно вызвать Скорую помощь и человека следует срочно госпитализировать.
Иногда несвоевременное оказание медицинской помощи может стоить человеку жизни. Первую помощь, которую можно оказать человеку с приступом панкреатита, симптомы которого очевидны, заключается в прикладывании холода на живот, приеме спазмолитика — На-шпа, Папаверин, а также отказ от приема любой пищи и постельный режим до приезда Скорой помощи.
Главные 3 кита, на которых основано лечение острого панкреатита: ГОЛОД, ХОЛОД И ПОКОЙ
Экстренная помощь, которую оказывают в Скорой помощи:
вену пунктировать, капельницу с физраствором
противорвотное — метоклопрамида (церукала)10 мг
обезболивающее — кеторолак
антисекреторное — октреотид (сандостатин) 250 мг или квамател (омепразол) 40 мг
В условиях стационара обычно проводят:
В стационаре внутривенное введение хлорид натрия (физраствор), реополиглюкин + контрикал
Используют мочегонные препараты, они предотвращают отек поджелудочной, а также способствуют выведению ферментов из крови, токсинов из организма. Из мочегонных либо Фуросемид (лазикс) во время инфузионной терапии (в резинку после капельницы) либо Диакарб в таблетках под прикрытием препаратов калия.
Омепразол 80 мг на сутки, есть формы для внутривенного введения во время капельницы — Квамател.
Спазмолитики — дротаверина гидрохлорид, но-шпа
При сохраняющейся рвоте – метоклопрамид внутримышечно
При болях – обезболивающие
При тяжелом или гнойном панкреатите – антибиотики (цефалоспорины 3-4 поколения или фторхинолоны).
В острый период показаны ингибиторы ферментов (контрикал и гордокс).
Витаминотерапия также входит в комплексное поддержание ослабленного организма, особенно показаны витамин С, и витамины группы В.
На 4-5 дней больному назначается голод и питье теплой воды без газов. При тяжелых панкреатитах, когда голодают по несколько недель показано парентеральное питание (внутривенно вводят белковые гидрализаты и жировые эмульсии, если холестерин в крови в норме).
Только по прошествии этого времени пациенту разрешается прием пищи, сначала можно пить только простоквашу, постепенно добавляя в меню творог и через 3-4 дня постепенно больной может принимать диетическую пищу по специальной диете 5П.
Оперативное лечение показано при подозрении на деструктивный панкреатит и при признаках воспаления брюшины, а также при неэффективности консервативной терапии.
При этом лапараскопия показана при подозрении на жидкость в брюшной полости или признаки перитонита. Также ее выполняют для дифференциальной диагностики острого панкреатита с другими заболеваниями.
Лапаратомия (широкий операционный доступ с рассечением от грудины до паха) проводится при ранее выполнявшихся оперативных вмешательствах на животе, вентральных грыжах, нестабильном кровообращении (шоке).
Лечение обострения панкреатита
При обострении панкреатита больные нуждаются в госпитализации с ежедневным в течение первой недели контролем параметров крови, водного баланса, числа лейкоцитов, уровня ферментов в сыворотке крови, кислотно-щелочного равновесия.
Подавление секреции поджелудочной железы является важнейшим мероприятием в лечении обострения панкреатита. С этой целью применяются следующие методы:
холод на подложечную область;
в первые 1–3 дня обострения панкреатита рекомендуются голод, прием щелочных растворов каждые 2 часа (например, щелочные минеральные воды);
применение периферических М-холинолитиков (гастроцепин)
назначение аналога соматостатина – сандостатина с целью уменьшения секреции поджелудочной железы, устранения болей в животе, снижения потребности в обезболивающих. Сандостатин назначается в дозе 100 мкг подкожно 1–3 раза в сутки (максимально до 600 мкг/сут) на срок от нескольких дней до нескольких недель;
снижение кислотности желудочного содержимого для обеспечения функционального покоя поджелудочной железы. С этой целью применяют антацидные препараты, блокаторы Н2-гистаминовых рецепторов (циметидин), а также блокаторы «протоновой помпы» обкладочных клеток (омепразол);
торможение функции поджелудочной железы: даларгин по 1 мл внутримышечно 2 раза в день в течение 22–24 дней; перспективным представляется применение перитола (по 4 мг 3 раза в день внутрь в течение 8–10 дней)
ингибиторы ферментов применяются после определения индивидуальной переносимости препарата больным. Применяют следующие препараты: трасилол, контрикал, гордокс. Их вводят внутривенно одномоментно в 5% растворе глюкозы или капельно в изотоническом растворе натрия хлорида. Аллергические реакции на введение этих препаратов наблюдаются с частотой 10–12%;
противомикробная терапия. Используется при обострении панкреатита, протекающем с повышением температуры, интоксикацией, а также для профилактики осложнений. Обычно применяются антибиотики широкого спектра действия – пенициллины или цефалоспорины (ампициллин, оксациллин, ампиокс, кефзол, клафоран и другие) в течение 5–7 дней в обычных суточных дозировках.
Недостаточность функции поджелудочной железы проявляется синдромом нарушенного кишечного всасывания. По современным представлениям данный синдром не проявляется при хроническом панкреатите до тех пор, пока секреция ферментов не снизится до 10% своего исходного потенциала. Лечение недостаточности поджелудочной железы сводится к назначению диеты и заместительной ферментной терапии. При этом доза ферментного препарата подбирается каждому больному индивидуально.
Основным критерием эффективности лечения является динамика количества жира в кале и массы тела больного. Обычно лечение начинают с 3-х таблеток до, после и во время основных приемов пищи. При тяжелых формах количество препарата может достигать 20 и более таблеток ежедневно. Ферментные препараты при хроническом панкреатите назначаются на очень длительное время, часто пожизненно. Возможно добиться снижения их дозы при соблюдении строгой диеты с ограничением жира и белка. Однако при расширении диеты дозы ферментных препаратов должны увеличиваться.
Физиотерапия оказывает болеутоляющий эффект и определенное противовоспалительное действие. Как правило, физиолечение применяется в фазе затихания обострения. Чаще всего применяются:
электрофорез 5–10% раствора новокаина или даларгина
диадинамические токи
синусоидальные модулированные токи
В фазе ремиссии широко применяют бальнеотерапию в виде углекисло-сероводородных, углекисло-радоновых, углекислых, «жемчужных» или сульфидных ванн. Они принимаются при температуре 36–37°С, продолжительность – 10–15 минут, курс лечения – 8–10 процедур.
Санаторно-курортное лечение проводится в стадии компенсации вне обострения на курортах Ессентуки, Трускавец, Железноводск, а также в санаториях Республики Беларусь (Нарочь, Речица).
Лечение хронического панкреатита
Хронический панкреатит может иметь ярко или слабовыраженные симптомы. Чаще всего, во время обострения хронического панкреатита больному показана госпитализация и терапия, аналогичная острому процессу.
Пациент должен на протяжении всей жизни соблюдать диету и принимать препараты из группы спазмолитиков и препараты, нормализирующие секреторную функцию органа. Особенно полезно дважды в год проходить санаторное лечение в соответствующих заведениях Ставропольского края (Кисловодск, Железноводск, Пятигорск), где проводят лечение при помощи натуральных минеральных вод.
Основные принципы терапии:
1) Диета – это наиболее тяжелый для выполнения принцип лечения, ведь при панкреатите следует исключить все излюбленные многими продукты – жаренные, острые блюда, грибы, сладости, шоколад, шашлыки, фаст-фуд. Все продукты, включая некоторые овощи и фрукты, следует употреблять только в запеченном, вареном или измельченном виде. Питание должно быть частым и дробным, другими словами есть нужно каждые три часа при этом нежелательно смешивать различные виды белков, углеводов и жиров в одном приеме.
2) Варианты устранения боли при хроническом панкреатите.
При соблюдении диеты боль начинает беспокоить больного намного реже, однако при малейшем нарушении режима или при приеме запрещенного продукта, требуется обезболивающее.
При интенсивных болях врач может назначить спазмолитики – «Дротаверин», «Но-Шпа», которые снимают воспаление в органе и тем самым снижают боль.
Также в наше время врач может назначить «Мебеверин» («Спарекс», «Дюспаталин»), который является спазмолитиком миотропного действия и устраняет спазмы во всем желудочно-кишечном тракте.
Коротким курсом может применяться антисекреторная терапия («Диакарб» или «Омепразол» 1 табл/3 дня, при наличии отечности – «Аспаркам»).
Также используют «Октреотид» – это лекарственный препарат, который подавляет выработку гормонов, поскольку боль возникает вследствие стимуляции железы собственными гормонами. Такой препарат назначают только при стационарном лечении.
Панкреатические ферменты, корректирующие нарушения функций железы
При длительном течении хронического панкреатита происходит замещение нормальных клеток органа соединительной тканью. Таким образом, функциональность органа нарушается, может развиться сахарный диабет и нарушения пищеварения. Для того чтобы снизить болевые ощущения и дать отдых поджелудочной железе, следует принимать панкреатические ферменты:
«Фестал» – принимать по 3 раза в день во время еды, в большинстве случаев сочетают с приемом гистаминовых блокаторов, которые уменьшают кислотность желудка («Циметидин», «Фамотидин»).
«Панкреатин» («Энзистал», «Гастенорм», «Биозим», «Мезим», «Микразим», «Пангрол», «Панзинорм», «Пензитал», «Креон», «Эрмиталь») – это ферменты поджелудочной железы, которые следует принимать, как и «Фестал», при этом лучше всего запивать препарат щелочной минеральной водой. Они способствуют лучшему расщеплению белков, углеводов и жиров.
Также нужно уточнить активность ферментов. Для заместительной терапии требуется 10000 ЕД липазы (3 таблетки «Мезима» в день). Нужно отметить, что оригинальный «Мезим» отличается неприятным запахом, поэтому при его отсутствии можно утверждать, что это подделка (толченый мел).
При наличии хронического панкреатита симптомы могут наблюдаться очень долго, соответственно снижается уровень инсулина, что в конечном итоге может привести к развитию сахарного диабета. В случае диагностики этой патологии больной должен обратиться к эндокринологу для разработки схемы лечения и координации диеты.
Диета при панкреатите
Если обострение хронического панкреатита достаточно серьезно и сопровождается выраженной болью, упорной рвотой, значительными изменениями лабораторных проб, то больным нужен голод. Он позволяет обеспечить воспаленному органу максимальный покой и свести к минимуму выработку железой агрессивных ферментов, разрушающих орган. Его продолжительность зависит от конкретного клинического случая, но чаще составляет от 1 до 3 суток. Иногда в «голодную» фазу допускается питье отвара шиповника, щелочных минеральных вод, некрепкого чая.
Затем назначается особая малокалорийная диета (до 2200 ккал) с нормальной квотой белка. Она предназначена для того, чтобы максимального щадить поджелудочную железу и другие пищеварительные органы. Особенностями этой диеты являются:
дробность употребления пищи (до 6 раз);
измельчение или протирание используемых продуктов;
ограничение соли;
блюда подаются исключительно в теплом виде;
исключение всех продуктов с высоким содержанием экстрактивных веществ или эфирных масел (рыбные, мясные бульоны, какао, кофе и др.), свежих ягод, овощей, зелени, фруктов, плодов, кислых соков, газированных напитков, маринадов;
запрет на жирные продукты (баранина, свинина, сливки, сало и др.) и алкоголь;
широкое применение слизистых крупяных супов, овощных супов-пюре с добавленным отварным мясом, суфле, белковых омлетов, рыбных и мясных кнелей, паровых котлет, биточков, печеных яблок, овощных пюре, желе, муссов, подсушенного белого хлеба, обезжиренного творога, киселей.
При условии клинического и лабораторного улучшения питание расширяют, увеличивая его калорийность и количество белков, нужных для скорейшего восстановления. Хотя набор допустимых продуктов весьма схож с уже упомянутой диетой, но перечень блюд в меню увеличивается (разрешается запекание). Если панкреатит сопровождается развитием диабета, то в запретный продуктовый список добавляют белые каши, картофель, мед, сладости, выпечку.
Можно ли при панкреатите есть свежие овощи?
Употребление свежих овощей при панкреатите не рекомендовано, так как данные продукты способствуют усилению бродильных процессов в кишечнике, что может стать причиной ряда неприятных симптомов и даже спровоцировать некоторые серьезные осложнения.
При хроническом панкреатите возникает серьезное нарушение функции поджелудочной железы с изменением количества и состава продуцируемого ей пищеварительного сока. В результате нарушается процесс переваривания ряда питательных веществ. Это вызывает изменения как общего состояния больного (из-за нарушения всасывания питательных веществ может возникнуть общее истощение), так и изменение внутреннего баланса кишечника. Из-за сдвига во внутренней среде кишечника нарушается жизнедеятельность его нормальной микрофлоры (микроорганизмы, живущие в просвете кишечника, которые способствуют нормальному пищеварению), что провоцирует бродильные процессы.
Свежие овощи, несмотря на свою неоспоримую пользу для здоровых людей и высокое содержание витаминов, при хроническом панкреатите способны спровоцировать усиление бродильных процессов. При этом развивается вздутие живота, возникает дискомфорт, развивается диарея или, в более редких случаях, запор. Кроме того, свежие овощи оказывают выраженное стимулирующее воздействие на ткани поджелудочной железы, тем самым увеличивая количество продуцируемого пищеварительного сока. Несмотря на то, что на первый взгляд данное воздействие может казаться благоприятным, на самом деле это не так. Дело в том, что на фоне измененной структуры поджелудочной железы нарушены и ее резервные возможности, то есть, избыточная стимуляция приводит не к улучшению работы железы, а к ухудшению или к обострению заболевания. Поэтому исключение свежих овощей и их соков крайне важно при панкреатите.
Следует отметить, что при остром панкреатите, также как и при обострении хронического панкреатита, рекомендуется избегать не только свежих овощей и фруктов, но вообще любого энтерального питания (пищи, которая попадает в желудочно-кишечный тракт через рот и желудок).
Народные средства
Прополис. Небольшие кусочки тщательно пережевывают в промежутках между употреблением пищи, метод является ярким примером эффективной современной гомеопатии и исключает болевые приступы, нормализуя работу пищеварения.
Рябина. Отличное желчегонное средство, которое используется, как при лечении, так и при профилактике панкреатита. Плоды рябины можно употреблять в свежем виде либо засушить впрок.
На протяжении 10 дней нужно принимать по 1 ч. ложке масла шиповника. Два месяца отдохните и снова пройдите курс. Рекомендовано при хроническом течении патологии.
Золотой ус. 1 большой лист (длина 25 см) или два маленьких измельчают и заливают 700 мл воды. На среднем огне отвар томиться в течение 15-20 минут, потом настаивается несколько часов в телом месте (можно оставить на ночь). Употреблять нужно настой в теплом виде по 25 мл (перед едой).
Картофельно-морковный сок. 2 картофелины и 1 морковь пропустить через соковыжималку. Употреблять 2 раза в день за 30 минут до еды, курс лечения для взрослых составит 7 дней, метод помогает нормализовать пищеварение, исключить болевые симптомы.
Травы для поджелудочной используются в сборах и один из них должен состоять из травы тысячелистника, цветков календулы и ромашки. Все компоненты берутся по столовой ложке и завариваются в ковше с кипятком. Через полчаса можно выпить первую порцию (100 мл), а через 40 минут после этого покушать. Необходимо выпивать лекарство не менее 4-х раз на день, исключительно до еды.
Для рецепта от панкреатита понадобится цветы бессмертника, пустырник, зверобой, все залить 200 мл кипятка, настоять 30 минут, пить до трех раз на день перед едой.
Вместо обыкновенного чая используйте чай с мятой и медом. Мята имеет желчегонное воздействие и способствует выходу ферментов из поджелудочной железы.
Стакан овса залить литром воды, настоять в течение 12 часов. Довести отвар до кипения и кипятить под крышкой полчаса. Емкость с отваром укутать, настаивать 12 часов, после процедить и долить воды до объема один литр. Взрослым принимать отвар три раза в сутки по 100 – 150 мл за полчаса до приема пищи. Курс лечения – месяц.
Шиповник. При хроническом течении панкреатита шиповник можно пить на постоянной основе – до 400 мл в день. Горячей водой заливают ягоды шиповника (количество ягод равно количеству жидкости). В термосе настой оставляется на пару часов, после чего напиток можно употреблять.
Профилактика
Профилактика панкреатита — это лучший способ избежать серьезных проблем со здоровьем:
Переедание под запретом. Для того, чтобы не нагрузить свой организм лишней пищей, достаточно просто прислушиваться к нему во время еды.
Кофе – это нелюбимый напиток проблемного органа. От его приема лучше либо отказаться вовсе, либо выпивать не более чашки в день. Особый вред человек наносит себе, принимая напиток натощак. Настоящий удар по железе – это растворимый кофе.
Больной орган не любит продукты, содержащие грубую клетчатку, поэтому овощи лучше всего запекать или тушить. Важно отказаться не только от жирной и жареной пищи, но и максимально ограничить приём консервированных, соленых и копченых продуктов. Цитрусовые также попадают под ограничение. Полезно пить минеральную воду, включать в меню морепродукты и молочные продукты с небольшим процентом жирности.
Чрезмерные физические нагрузки, как: занятия в тренажерном зале, бег и прыжки, посещение бани, сауны, — все это способно привести к обострению болезни. Оптимальный вариант физических нагрузок – выполнение лечебной и дыхательной гимнастики и прохождение курсов массажа.
Отказ от вредных привычек (алкоголь и курение) даст возможность снизить нагрузку с органа, что позволит достичь стойкой ремиссии.
Своевременное лечение патологии желчного пузыря и желчевыводящих путей. Когда в пузыре уже образовались камни, необходимо их скорейшее выведение.
Питаться нужно правильно, порции не должны быть большими, но подходы к столу лучше совершать чаще. Не стоит употреблять за один раз много разнообразных продуктов – принцип дробного питания значительно облегчает работу органа. Нужно избегать смешения углеводов и белков – это самое тяжелое сочетание для железы. Разгрузочные дни пойдут на пользу органу. Полезна простая пища, творог и каши.
Источник:



2 комментария
6 лет назад
Удалить комментарий?
Удалить ОтменаУдалить комментарий?
Удалить Отмена